Информация о течении беременности, родах и послеродовом периоде
Материал опубликован:
Обновлён:
Согласно Лицензии на медицинскую деятность Л041-01166-58/00338282 от 26.12.2019 ГБУЗ «Тамалинская участковая больница» не предоставляет услуги по прерыванию беременности (по «акушерству и гинекологии (искусственному прерыванию беременности)»).

ГОТОВИТЬСЯ К БЕРЕМЕННОСТИ НЕОБХОДИМО НАЧИНАТЬ НЕ МЕНЕЕ, ЧЕМ ЗА 3 МЕСЯЦА ДО ЗАЧАТИЯ
Прегравидарная подготовка необходима всем парам, планирующим беременность, но особое значение она приобретает при отягощенном репродуктивном анамнезе.
ПП признана эффективным методом снижения риска перинатальных осложнений.
Обследование при подготовке к беременности направлено на выявление возможных заболеваний/состояний, которые могут негативно повлиять на течение гестации. Как правило, в ходе ПП назначают такие исследования, как:
- клинический анализ крови;
- определение группы крови и резус-фактора;
- определение уровня глюкозы в плазме венозной крови или в капиллярной кро- ви натощак;
- определение антител к бледной трепонеме, антигенов и антител к ВИЧ-1 и -2, выявление HBsAg, антител к вирусу гепатита C и краснухи;
- определение концентрации тиреотропного гормона;
- общий анализ мочи;
- микроскопическое исследование вагинального отделяемого с окраской по Граму, полимеразная цепная реакция для диагностики инфекций, передаваемых половым путём (ИППП), тест на вирус папилломы человека (ВПЧ) в возрасте 30 лет и старше, цитологическое исследование мазков с области экзоцервикса и из цервикального канала;
- ультразвуковое исследование органов малого таза и молочных желёз;
- консультация терапевта и стоматолога, другие специалисты – по показаниям!
В последние годы новым обязательным элементом ПП стала иммунизация против SARS-CoV-2.
Вагинозы и вагиниты, по всей вероятности, не препятствуют зачатию, хотя следует признать. Тем не менее установлено, что беременность, наступившая на фоне патологических выделений из половых путей, чаще протекает с осложнениями.
Присутствие ВПЧ в организме женщины может быть сопряжено с бесплодием, но в целом эти вирусы более опасны для плода, чем для фертильности. Ряд авторов полагают, что ВПЧ повышает частоту невынашивания беременности и преждевременных родов. Вирус может негативно влиять на процессы имплантации и плацентации.
Благоприятный исход беременности ассоциирован с низким разнообразием видового состава «репродуктивного микробиома» и доминированием представителей рода Lactobacillus. Таким образом, устранение дисбиотических нарушений – важный аспект ПП.
Важный элемент ПП – выявление и лечение хронического эндометрита и иных ВЗОМТ на этапе планирования гестации. Наличие ВЗОМТ в анамнезе – самостоятельный фактор риска бесплодия и внематочной беременности. Если зачатие произошло, перенесённые ранее ВЗОМТ повышают риск самопроизвольного аборта, внутриутробной инфекции и хориоамнионита, плацентарной недостаточности, преждевременных родов, инфекционно-воспалительных заболеваний и осложнений у матери и новорождённого.
Дотация фолатов – один из элементов ПП, поскольку их дефицит может быть ассоциирован с многочисленными врождёнными пороками развития и осложнениями гестации. Рекомендованная доза фолиевой кислоты для взрослых женщин без отягощённого анамнеза составляет 400 мкг/сут.
Учитывая, что вся территория РФ отнесена к зоне йододефицита, оправдана дополнительная дотация йода. В регионах, эндемичных по дефициту этого микроэлемента, в течение 3 мес до зачатия рекомендовано назначать препараты йода (женщинам –в дозе 200 мкг/сут, мужчинам – 100 мкг/сут).
Условно здоровым женщинам, которым не показано рутинное определение уровня 25(ОН)D в сыворотке крови, рекомендован приём витамина D в профилактической дозе 800–2000 МЕ/сут.
Женщине, планирующей беременность, рекомендовано включать в рацион жирную рыбу (1 раз в неделю) либо принимать препараты с полиненасыщенными жирными кислотами (ПНЖК).
Подготовка к будущему родительству именно пары – сложный, но крайне важный процесс.
ОБРАЗ ЖИЗНИ В ПЕРИОД ПЛАНИРОВАНИЯ БЕРЕМЕННОСТИ:
1. Отказ от вредных привычек (будущим родителям рекомендовано отказаться от употребления алкоголя, курения; недопустимо употребление наркотических веществ)
2. Рациональное питание (отказаться от «фаст-фуда», сухомятки. Желательно исключить из рациона полуфабрикаты. Кушать нужно регулярно 4-5 раз в день небольшими порциями, не переедать. В ежедневный рацион планирующей беременность женщины должно входить побольше свежих фруктов и овощей, зелени, молочных продуктов, особенно творога и кефира, зерновых. От консервов лучше отказаться вообще. Желательно ограничить количество легко усваиваемых углеводов и животных жиров, а также кофе).
3. Перед беременностью желательно НОРМАЛИЗОВАТЬ СВОЙ ВЕС, поскольку и избыточный вес, и чрезмерная худоба отрицательно сказываются на способности женщины зачать и выносить малыша.
4. Физические нагрузки для подготовки к беременности (дозированные аэробные (обогащающие организм кислородом) нагрузки полезны для здоровья, они повышают стрессоустойчивость организма, улучшают кровообращение, дыхание, насыщенность кислородом, что благоприятно для зачатия ребенка.
5. К таким нагрузкам относятся ходьба пешком (в том числе по беговой дорожке), плавание, велосипед, лыжи, коньки. Тренировка мышц брюшного пресса благоприятно скажутся на поддержании формы во время беременности и восстановление после родов, а также поможет благоприятному течению родов.
6. Мужчинам, планирующим зачатие, необходимо избегать длительного посещения бань, саун, не стоит длительно принимать ванну с горячей водой, носить тесное белье, по возможности избегать перегрева, работы в горячем цеху.
7. Сон и отдых (Будущим родителям важен непрерывный ночной сон в течение 8 часов в хорошо проветриваемом помещении. Ложиться спать желательно не позже 22 часов)
8. Стрессы перед беременностью (избегать стрессовых ситуаций, учиться относиться спокойнее ко всему происходящему. Можно овладеть методиками релаксации, самовнушения, посетить психологические тренинги).
9. Условия труда (избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость)
Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37 - 41 недель, протекающая без акушерских и перинатальных осложнений.
ЖАЛОБЫ, ХАРАКТЕРНЫЕ ДЛЯ НОРМАЛЬНОЙ БЕРЕМЕННОСТИ
- Тошнота и рвота наблюдаются в каждой 3-й беременности – При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота проходят самостоятельно к 16-20 неделям беременности.
- Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
- Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
- Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности.
- Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю. Они сопровождаются хотя бы одним из следующих признаков: чувством неполного опорожнения кишечника, небольшим количеством и плотной консистенцией кала, натуживанием не менее четверти времени дефекации. Причинами развития запоров при беременности являются повышение концентрации прогестерона, снижение концентрации мотилина и изменение кровоснабжения и нейрогуморальной регуляции работы кишечника.
- Примерно 8-10% женщин заболевают геморроем во время каждой беременности.
- Варикозная болезнь развивается у 20-40% беременных женщин.
- Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
- Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
- Распространенность боли в лобке во время беременности составляет 0,03-3%, и возникает, как правило, на поздних сроках беременности.
- Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
- рвота> 5 раз в сутки,
- потеря массы тела> 3 кг за 1-1,5 недели,
- повышение артериального давления> 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- пигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Организация питания в перинатальный период направлена на поддержание здоровья женщины, обеспечение гармоничного развития малыша. Главный инструмент в достижении цели — ответственное отношение будущей мамы к своему ежедневному рациону. Неграмотное питание во время беременности оборачивается нутритивным дефицитом. Это приводит к возникновению внутриутробных патологий, осложнению гестации, повышает шансы на развитие у ребенка аутоиммунных реакций, активацию неблагополучной генетики (наследственной предрасположенности к заболеваниям).
Причинами нутритивного дисбаланса в организме беременной женщины становятся:
- Дефицит и профицит калорий. Низкая энергетическая ценность рациона заставляет организм младенца включать механизм форсированного усвоения всего, что съедает мама. Нутригенетики утверждают, что привычка кушать все подряд сохраняется после рождения, угрожая ожирением. На женском организме недостаток калорий отражается слабостью мышц маточной мускулатуры. Возникает опасность невынашивания плода. Избыток калорий приводит к набору лишнего веса, а это — нагрузка на суставы, сосуды, риск развития гестационного сахарного диабета, гипертонии, варикоза.
• Нехватка витаминов. Гиповитаминоз при беременности — прямая угроза жизни и здоровью ребенка. Дефицит витаминов А, Е замедляет рост плода, провоцирует преждевременное родоразрешение. Недостаток В1, В9 вызывает дефекты развития нервной системы. Недобор витамина D — причина неонатального рахита, нарушения зрения. Следствием гиповитаминоза В2 становятся пороки сердца, расщепление твёрдого нёба, деформация рук и ног новорожденного.
• Недостаток минеральных веществ. Микроэлементы участвуют в эмбриональном развитии не меньше, чем витамины. Дефицит меди приводит к снижению иммунного статуса у мамы и ребенка, кальция, фосфора — к деминерализации костной ткани плода, йода — к задержке нервно-психического развития малыша, железа — к железодефицитной анемии у беременной, угрозе выкидыша, магния — к преждевременным родам, развитию аритмии у матери, цинка — к замедленному росту эмбриона.
Правильно питаться — значит обеспечить ребенку стабильный рост и развитие, защитить себя от перинатальных рисков и осложненных родов. Беременной нужно кушать не «за двоих», а «для двоих».
Примерная витаминно-минеральная норма в сутки (в мг)
Минералы
- кальций - 1200
- фосфор - 700
- магний - 360
- йод - 200
- цинк - 15
- железо - 30
- медь - 2-3
Витамины
- ретинол (А) - 1,2
- тиамин (В1) - 1,8
- пиридоксин (В6) - 2,1
- фолиевая к-та (В9) - 400 мкг
- токоферол (Е) - 10
- эргокальциферол (D) - 500МЕ
- аскорбинка (С) - 100
Для профилактики витаминно-минерального дефицита питание рекомендуется дополнить приемом специальныхвитаминов для беременных.
Рацион по триместрам
Организм ребенка в материнской утробе формируется постепенно. Из крошечного пятнышка, которое женщина впервые видит на снимке УЗИ, развивается полноценный человечек. Перинатальный период включает три триместра, в каждом из которых малыш «предъявляет свои требования». Диета для беременных состоит из трех этапов.
Непростой первый триместр
Женский организм подстраивается под новые условия. Для беременной типичны быстрая утомляемость, сонливость, нестабильное настроение. Появляются проблемы с мочеиспусканием и опорожнением кишечника, острые реакции на вкусы, запахи. А в это время закладывается фундамент здоровья малыша. У него формируются нервная и кровеносная системы, начинает интенсивно работать сердце. Правильное питание в первом триместре — способ стабилизировать мамино состояние и нивелировать риски внутриутробных аномалий.
Принципы составления рациона в 1 триместре:
- Не жадничать. Переедание усиливает симптомы токсикоза, провоцирует сбой пищеварения. Питаться нужно скромными порциями с интервалом в 3-3,5 часа.
• Позаботиться о «стройматериалах». Основа для формирования клеток плода — белок. Из него организм получает 20 незаменимых аминокислот, которые не может выработать самостоятельно. В меню должно присутствовать нежирное мясо — индейка, курица, телятина. Дважды в неделю необходимо кушать рыбу, чередуя нежирные сорта (минтай, треску) с жирными (семгой, горбушей, лососем).
• «Договориться» с кишечником. Проблема многих женщин в начале беременности — запоры. Справиться с ними помогает клетчатка, которая содержится в сырых овощах, твердых фруктах, отрубях.
• Полонить запасы. При формировании нервной системы малыш выжимает из маминого организма йод, витамины группы В. Чтобы предупредить витаминно-минеральный дефицит, в рацион нужно ввести креветки, кальмары, морскую и цветную капусту, гречневую кашу, яйца, орехи.
• Не экспериментировать с напитками. Пить рекомендуется воду — негазированную бутилированную или фильтрованную. Добавленный свежевыжатый лимонный сок поможет успокоить тошноту.
Суточный калораж — 2500-2700. Распределение нутриентов: белки — 110 г, углеводы — 350 г, жиры (растительные + животные) — 75 г.
Второй триместр — потребности растут
Примерно к 14-15 неделе самочувствие женщины нормализуется — проходит токсикоз, повышается физическая и эмоциональная активность. У малыша начинают вырабатываться клетки крови, укрепляется костная ткань, включается в работу гипофиз, появляются первые волосы и ногти, прогрессирует минерализация костей, начинают сокращаться мышцы. Чтобы обеспечить повысившиеся потребности ребенка, маме нужно усиленно питаться. При этом увеличивать надо не калораж, а количество полезных веществ. В это время оба организма нуждаются в поступлении витамина D, кальция, железа.
Обязательные продукты в рационе:
- для обеспечения кальцием — сыр, творог, молоко, миндаль, кунжут;
• источники витамина D — жирная рыба, печень трески, яйца, сливочное, льняное, оливковое масло;
• для профилактики железодефицита — говяжья и свиная печень, какао, фасоль, капуста, яблоки, черника, зелень (шпинат, петрушка, мята).
Во втором триместре важно контролировать количество поваренной соли и выпитой жидкости. Это поможет избежать скачков артериального давления, кардиоперегрузок. Рекомендуемые нормы: калории — 2800-3000, белки — 120 г, жиры — 85 г, углеводы — 400 г.
Третий триместр — коррекция рациона
С 27 недели беременности женский организм начинает готовиться к родам, а малыш — к появлению на свет. В это время гастрономические причуды уступают место изжоге, запорам, одышке, отекам, стремительному набору веса.
Скорректировать самочувствие в 3 триместре поможет правильно составленное меню. Что нужно сделать:
- Снизить количество белковой пищи. Профицит белка приводит к дисфункциям почек, накоплению мочевой кислоты.
• Исключить провокаторов изжоги — кислую пищу, черный кофе, блюда, приготовленные способом жарки.
• Заменить 50% животных жиров растительными маслами. Они содержат незаменимые полиненасыщенные кислоты Омега-3 и Омега-6, которые не синтезируются организмом, но нужны ему для усвоения минералов и витаминов.
• Ограничить соленые продукты. Соль — причина отеков, нестабильной работы почек, сердца, сосудов.
• Установить лимит на сладости. Простые углеводы быстро превращаются в лишние килограммы, вызывают метеоризм, диспепсию, проблемы с кожей.
• Употреблять больше овощей, фруктов, ягод, зелени. Натуральные источники витаминов заряжают энергией, укрепляют иммунитет — это пригодится во время родов.
Нормы по КБЖУ: калории — 2900-3100, белки — 100 г, жиры — 75 г, углеводы — 400 г.
Что нельзя есть и пить?
В правильно составленном рационе беременной нет места вредным продуктам. На протяжении всего перинатального периода в черный список заносятся:
- фаст-фуд;
• ароматизированные снеки;
• острые соусы;
• копчености;
• продукты, содержащие много консервантов;
• спиртные напитки.
Будущей маме рекомендуется ограничить употребление колбасных и кондитерских изделий, сладкой выпечки. Также нужно с осторожностью относиться к цитрусовым фруктам, клубнике, грибам, кофе. Из продуктовой корзины желательно исключить пакетированные соки, бутилированный чай, сладкие коктейли, газировку.
Соблюдать диету тяжело, но необходимо. Это поможет минимизировать вредное влияние на плод, сохранить беременность, улучшить самочувствие, избежать набора веса, развития гестационных осложнений — преэклампсии, пиелонефрита, диабета.
Что полезно есть во время беременности?
Не стоит огорчаться из-за вынужденных ограничений в питании. В списке полезных продуктов немало вкусностей:
- йогурты, ряженка, сыры, творог;
• морепродукты, рыба, мясо;
• фрукты, ягоды, орешки, овощи.
Подключив фантазию и поварские навыки, из этих продуктов можно приготовить разные полезные блюда. Во время беременности у женщины нередко открываются такие кулинарные таланты, о которых она даже не подозревала.
Правила диеты
Принципы построения диеты в перинатальный период немногим отличаются от общих правил здорового питания. Ведь беременность — не болезнь.
Организация правильного рациона включает:
- Отказ от вредной еды и напитков. Канцерогены, консерванты, ароматизаторы, усилители вкуса, алкоголь повышают перинатальные риски.
• Контроль КБЖУ. Помогает поддерживать стабильный вес, нутритивный баланс.
• Ежедневное употребление полезных продуктов, содержащих белок, минералы, витамины. Эти вещества необходимы для развития плода, сохранения здоровья матери.
• Соблюдение питьевого режима (1,5-2 л в день). Чистая вода обеспечивает нормальный кровоток, регулирует работу мочевыделительных органов, кишечника.
• Дробное питание: 5-6 раз в день с интервалом 3-4 часа. Такой график помогает не переедать, правильно усваивать полезные вещества.
• Кулинарная обработка продуктов здоровыми способами. Приготовление блюд с помощью варки, тушения, запекания позволяет уменьшить калорийность, снизить нагрузку на органы пищеварения, избавиться от тошноты, изжоги.
• Ограничение соли. Небольшой дефицит соли во время беременности уменьшает нагрузку на почки и сердечную мышцу, предупреждает появление отечности.
• Лимит на быстрые углеводы. Из сладких продуктов организм получает глюкозу — основной источник энергии, поэтому совсем отказываться от них нельзя. Но чрезмерное увлечение кондитерскими изделиями приводит к сбою метаболизма, ожирению, развитию инсулинорезистентности.
• Ведение дневника питания.
В диете для беременных есть свои бонусы. Женщина освоит рецепты здорового меню, привыкнет правильно питаться, легко придет в форму после родов.
Конечно, не стоит делать культ из пищи, забывая о собственном комфорте и внешности. Чувствовать себя уверенно поможет специальное белье для беременных, а о красоте кожи позаботятся гипоаллергенные средства — кремы от растяжек, гели, бальзамы.
Рекомендации по правильному образу жизни во время беременности.
Вы должны четко соблюдать все рекомендации врача, своевременно проходить плановое обследование, соблюдать рекомендации по правильному образу жизни во время беременности, а именно:
- избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость,
- избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу: занятий контактными видами спорта, различных видов борьбы, видов спорта с ракеткой и мячом, подводного погружения,
- быть достаточно физически активной, ходить, делать физическую зарядку для беременных в течение 20-30 минут в день (при отсутствии жалоб и противопоказаний),
- при путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин,
- при путешествии в автомобиле использовать специальный трехточечный ремень безопасности,
- проведения своевременной вакцинации,
- правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А,
- ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
- снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее),
- ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/лате/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
- избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
- если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет,
- избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
Немаловажным для беременной женщины является ее эмоциональный фон. На всем протяжении беременности Вам нужно избегать стрессовых ситуаций и эмоциональных переживаний.
Чаще всего поводом для обращения к врачу во время беременности являются боли
в животе, кровяные и водянистые выделения из половых путей, сильная рвота, головная боль или головокружение, повышение температуры, отсутствие шевелений плода, нарастание отеков.
При приближении родов легкие тянущие боли внизу живота постепенно сменяются регулярными болевыми ощущения, сжимающими всю матку, охватывающими поясницу и паховую область. При возникновении же резких болей, сильном напряжении матки с локальной болезненностью, опоясывающих болях в пояснице, особенно если такие боли сопровождаются рвотой или кровяными выделениями, необходимо срочно вызвать «скорую помощь».
При наличии рубца на матке после кесарева сечения или других операций возникновение любых болей, в том числе и схваткообразных, требует срочной консультации специалиста.
Схватки, повторяющиеся периодически, через 10-15 минут, — сигнал того, что пора ехать в роддом.
Кровянистые выделения
При появлении кровяных выделений на любом сроке беременности необходимо немедленно обращаться к врачу. На небольших сроках это может быть первым признаком угрозы выкидыша или замершей беременности. По мере пролонгирования беременности кровяные выделения могут сообщать о позднем выкидыше или начинающихся преждевременных родах. При обращении в стационар врач уже в приемном отделении проведет осмотр, УЗИ и сможет принять решение о дальнейшей тактике ведения беременности и вовремя предотвратить возможные осложнения.
После 37-38 недель обильные кровяные выделения чаще всего являются признаком очень опасного осложнения беременности преждевременной отслойки плаценты, чреватой серьезной угрозой жизни для матери и ребенка. Чаще всего отслойка плаценты случается у женщин с низко расположенной или предлежащей плацентой, поэтому на больших сроках беременности такие пациентки требуют дородовой госпитализации в стационар. Но иногда отслойка возникает и при нормальном расположении плаценты на фоне полного здоровья.
В любом случае при столь грозном осложнении между появлением кровяных выделений и осмотром врача для определения дальнейшей тактики должно пройти минимальное количество времени. Поэтому, увидев значительное количество крови на белье, нужно немедленно вызвать машину «скорой помощи», чтобы максимально быстро добраться до ближайшего роддома.
При обнаружении водянистых выделений на любом сроке тоже необходимо в самое ближайшее время проконсультироваться с врачом. Это может быть признаком
преждевременного излития вод. При доношенной беременности чаще всего в течение 12 часов после излития вод начинаются регулярные схватки. В период от излития околоплодных вод до начала родовой деятельности необходимо находиться под присмотром врача: провести УЗИ, регулярно оценивать состояние плода на основании данных кардиотокограммы (КТГ) и качества подтекающих околоплодных вод, контролировать температуру тела, следить за развитием регулярной родовой деятельности.
При отсутствии родовой деятельности в течение 12 часов врач принимает решение о методе родовозбуждения, так как длительный безводный промежуток чреват инфицированием полости матки и другими осложнениями.
Но за водянистыми выделениями могут маскироваться и половые инфекции, кольпиты и нарушения нормальной флоры влагалища. В таких случаях врач берет анализы и обязательно назначает лечение, так как инфекция может проникнуть к ребенку.
Гестоз беременных
Частым осложнением второй половины беременности является гестоз. Проявляться он может отеками разной степени, повышением артериального давления (АД), изменениями в анализе мочи, биохимическом и клиническом анализах крови. Повышение АД иногда сопровождается головной болью, особенно локализующейся в затылочной области, головокружением, появлением «мушек» перед глазами, тошнотой или рвотой. Любое изменение самочувствия, особенно если ранее врачом были выявлены признаки гестоза, требует контрольного измерения артериального давления.
Иногда резкое ухудшение течения гестоза может привести к досрочному родоразрешению, так как при повышении давления страдает не только сердце, почки и головной мозг матери, но и резко сокращается приток крови к плаценте и ребенку, из-за чего малыш может испытывать кислородное голодание. Задача врача — вовремя обнаружить угрозу здоровью матери или плода и провести соответствующее лечение либо определиться с тактикой родоразрешения.
При повышенном значении АД и плохом самочувствии даже при постоянном приеме препаратов для снижения давления необходимо немедленно вызвать «скорую помощь».
Вирусные инфекции
Сложно представить себе беременную, живущую в абсолютно стерильном пространстве и ни разу за девять месяцев не столкнувшуюся с людьми, болеющими острыми вирусными заболеваниями. Тем более что во время вынашивания младенца иммунитет снижается и существует высокая вероятность инфицирования. Далеко не все препараты, применяемые до беременности, разрешены в этот период, поэтому любые проявления вирусной инфекции у беременной требуют консультации терапевта.
При повышении температуры до 37,5 °С и удовлетворительном состоянии необходимо срочно обратиться к участковому терапевту, для назначения адекватной и безопасной для ребенка терапии.
При повышении температуры выше 37,5 градуса или при резком нарастании проявлений инфекции: сильном кашле, слабости, ознобе, одышке необходимо вызвать врача на дом!
Частота шевелений плода
За время беременности женщины регулярно посещают акушера-гинеколога, сдают необходимые анализы, проходят важные обследования (УЗИ, КТГ) и консультируются
у представителей различных специальностей. Но ни один врач не может мониторировать состояние матери и ребенка круглосуточно и ежедневно. Очень важно дать информацию об опасных признаках, которые могут возникнуть на любом сроке беременности, для того чтобы женщина могла вовремя обратиться к акушеру — гинекологу и предотвратить возможные неприятности. Один из признаков беременности, которые в состоянии почувствовать только будущая мама — это шевеления плода.
При хорошем самочувствии и достаточном питании ребенок шевелится не менее 10 раз в день. Если шевелений не чувствуется в течение четырех часов, если ребенок не реагирует на привычные раздражители — прием пищи, музыку, поглаживания живота — следует немедленно обратиться к врачу для прослушивания сердцебиения плода, проведения ультразвукового исследования или кардиомониторирования состояния плода.
Активные шевеления или ощущение икания малыша чаще всего не являются признаком недостатка кислорода. Однако если по ощущениям поведение малыша слишком сильно отличается от привычного, нужно обратиться к врачу для контроля за состоянием плода. Наиболее информативным и современным методом оценки состояния плода является КТГ, которое проводится каждой беременной и которое отражает на бумаге частоту сердечных сокращений плода.
У врача вы получите ссылку на «Памятку «Преэклампсия: что нужно знать?», «Памятка по раннему выявлению ЗРП» из проекта SMART- материнство. Информация для продвинутых родителей.
Беременность: какие обследования и анализы нужно пройти
Женщины, ожидающие ребенка, должны стать на учет в женской консультации. На протяжении девяти месяцев доктор наблюдает за развитием эмбриона, назначает анализы беременным и обследования. В ходе комплексных мероприятий выявляются аномалии на всех сроках. Это позволяет своевременно принять меры. Тщательное соблюдение плана процедур – гарантия рождения здорового младенца и послеродового благополучия мамы. В статье рассмотрим, какие анализы нужно сдать при беременности.
Первый триместр (срок до 12 недель)
Сейчас узнать о произошедшем зачатии не составляет труда. В аптеке можно приобрести тест, который покажет парные полоски в положительном случае. Второй вариант – прийти на прием к акушеру-гинекологу. Подтвердить зачатие могут исследования крови на ХГЧ, УЗИ. С помощью ультразвука специалист увидит оболочку с эмбрионом (плодное яйцо) не раньше, чем через пять недель. Звуки работы сердца слышны с пятой или шестой недели (для этого применяется трaнcвaгинальный прибор). Традиционное УЗИ определяет сердцебиение плода на сроке около семи недель. Посетить женскую консультацию желательно до завершения первого триместра, это 12 недель. Но лучше начать наблюдаться у специалиста до 11 недели. В это время рекомендуется сдать все анализы на ранних сроках беременности.
Заведение обменной карты
Таким термином называется важнейший документ, который ведется в течение всего срока вынашивания ребенка. В нее врач заносит исходные данные, результаты всех анализов при беременности, жалобы и проблемы, которые могут возникнуть в этот период. Изначально гинеколог опросит пациентку и впишет сведения в карточку. Важно все:
- в каком возрасте появились мecячные, как проходят (болезненно, без болей), их продолжительность и обильность, сколько дней длится цикл, число и месяц последней мeнcтpуации;
- когда началась пoлoвая жизнь;
- имелись ли ранее болезни женских органов;
- здоровье отца ребенка и многое другое.
Личная карта будет храниться у доктора, обменную женщина получает на руки. Амбулаторные (индивидуальные) сведения содержат исчерпывающую картину состояния будущей матери, сюда же подклеивается перечень анализов и исследований при беременности. Они остаются в поликлинике. После родов документы отправляются в архив.
В обменной карточке (еще ее называют паспортом матери) также указываются необходимые анализы при беременности, иначе больница может отказаться принимать роженицу по причине неимения информации о ее заболеваниях и риске осложнений в процессе родов. Документ заполняется врачом во время каждого посещения пациентки, поэтому его нужно постоянно иметь при себе. В паспорт матери вкладывается анкета, на вопросы которой женщина отвечает сама и по своей воле. В ней указываются данные об образе жизни, режиме труда, вредных привычках (если таковые имеются), состоянии здоровья, унаследованных болезнях.
Предварительное обследование во время беременности
Что в него входит:
- осмотр на гинекологическом кресле с использованием зеркал;
- взятие мазка на анализ для беременных;
- прослушивание сердца и легких, пальпация молочных желез на выявление уплотненных участков;
- измерение тазобедренных параметров;
- выдача направлений на различные анализы в первом триместре.
По итогам осмотра, когда доктор одной рукой ощупывает внутреннюю часть влагалища, а второй нажимает на брюшину, определяется состояние матки, наличие воспалений, маточных и придаточных патологий. Если в ходе бимануальной манипуляции возникают болевые ощущения и кровянистые выделения, значит, имеются гинекологические болезни. В каждый прием обязательно измеряется давление, сердечный ритм, температура, масса тела.
В паспорте матери должны присутствовать все сведения о беременной, включая выписку из амбулаторной карточки. Ее выдает участковый врач- терапевт клиники, к которой прикреплена пациентка. Первые анализы при беременности назначаются гинекологом, терапевтом. Это важные лабораторные исследования, пренебрегать ими неосмотрительно.
Список анализов для беременных
Что потребуется сдать:
- Мочу (общее исследование). Оно нужно для оценки функционирования почек. Негативные процессы в почках воспрепятствуют нормальному протеканию вынашивания плода и удачному разрешению. Поэтому контролировать их работу необходимо. В случае несоответствия результатов норме доктор прописывает лечение медицинскими средствами. Для исследования берется моча сразу же после ночного сна. Но перед этим необходимо подмыться, чтобы наружные пoлoвые органы были чистыми. Следующий анализ при беременности сдается каждый раз перед очередным приемом у гинеколога.
- Бакпосев мочи. Показывает, есть у беременной женщины заболевания мочевыводящей системы или нет. Инфекционные проявления оказывают пагубное влияние на функционирование почек и могут повлечь внутриутробное заражение ребенка, возникновение патологий и серьезную угрозу выкидыша.
- Определение группы крови, резус-фактора. Материал берется из вены. Если у родителей отличаются группы крови и резусы, вполне вероятен резус-конфликт, что чревато неприятными последствиями. Какие анализы сдают беременные при обнаружении отрицательного резуса? Такие, которые отслеживают изменения числа антирезусных антител, во избежание анемии либо желтухи. Их сдают регулярно. Повторно процедypa проводится в 18-20 недель, далее – раз в месяц. Знать собственную группу крови требуется для переливания в ситуации сильного кровотечения при родах.
- Общее исследование крови. Его проводят для оценки свертываемости крови, обнаружения анемии, из-за которой у плода может начаться гипоксия и задержки в развитии. Зная эту информацию, врач оперативно принимает меры для исключения развития пороков у ребенка и для сохранения его жизни. Кровь берется из пальца, натощак.
- Биохимическое исследование. Показывает работу печени, однако в целом предназначено для диагностики патологий поджелудочной железы, почек, сердца. Такие болезни, как гепатит, панкреатит указывают на плохое функционирование организма, что сказывается на здоровье крохи и может спровоцировать выкидыш.
- Анализ на скрытые инфекции при беременности. Сюда входят тесты на ВИЧ, сифилис, вирус гепатита В и С, мaзoк на цитологию. Вовремя обнаруженные инфекционные заболевания позволяют врачу назначить терапию, которая поможет снизить негативное влияние на плод. В результате повышаются шансы, что ребенок родится здоровым. Например, если идентифицировать сифилис в поздний период, ребенок может родиться мертвым или погибнуть спустя несколько дней после рождения. Цитологический анализ на инфекции мочепoлoвoй системы при беременности дает возможность отследить инфекционные очаги, представляющие особую опасность для плода.
- Кал на яйца глистов. Обязательная мера, чтобы исключить наличие паразитов в кишечнике.
- Плановый УЗИ-скрининг (11-14 недель). Необходим для выяснения вероятности отклонений в развитии плода на ранних стадиях.
Осмотры узких специалистов
Будущая мама должна быть абсолютно здоровой. Так она сможет беспроблемно выносить и родить ребенка в положенное время. После сдачи всех анализов в первом триместре беременности следует посетить ЛОР-врача, окулиста, кардиолога, эндокринолога, хирурга и стоматолога. Если в ходе осмотров обнаружились проблемы, их необходимо (по возможности) устранить сразу же. К примеру, диагностирование офтальмологом отклонений от нормы глазного дна – повод для планового кесарева. Терапевта проходят последним, он делает общее заключение о состоянии здоровья, и этот документ передается гинекологу.
Все люди, проживающие вместе с беременной, должны в обязательном порядке пройти флюорографию. Самой будущей матери эта процедypa запрещена. В ряде случае акушер-гинеколог может назначить добавочные исследования. Какие еще анализы сдают во время беременности:
- На кровь и сахар. Подтверждает или опровергает допустимость сахарного и гестационного диабета, если к нему есть наследственная или приобретенная предрасположенность.
- На Это опасные для жизни плода заболевания – краснуха, вирус гepпeса обычного, цитомегаловирус, токсоплазмоз.
- Проба на ЗППП. Нужен для обнаружения уреаплазмоза, xлaмидиоза, гонореи, трихомониаза – болезней, передающихся пoлoвым путем.
- Мазок на флору. Его назначают, если пациентка жалуется на специфические выделения с неприятным запахом, а также на жжение и покраснение наружных пoлoвых органов.
Второй триместр (12-27 недель)
В этот период врач измеряет высоту матки и объем брюшной полости. Анализы во втором триместре беременности:
- Моча (общий). Сдается перед плановым посещением гинеколога для оценки функционирования почек.
- Обследование на сифилис (повторно). Его делают одноразово каждый триместр.
- Вспомогательные исследования (при необходимости): коагулограмма (на способность крови сворачиваться), исследование крови на сахар, измерение уровня ХГЧ (кровь сдается в динамике несколько раз с перерывом в 7 дней), если есть предположение, что плод плохо развивается или вообще замер.
Второй триместр беременности предусматривает не только анализы, но и плановую ультразвуковую диагностику на 16-20 неделе. Она показывает, как проходит внутриутробное развитие. По желанию беременной может быть проведено совместное тестирование на гормоны (УЗИ плюс исследование крови). Его выполняют для уточнения рисков возникновения пороков.
Третий триместр (28-42 недели)
К концу вынашивания велика вероятность появления различных проблем с ногами. Это могут быть варикозная болезнь, сильная отечность. При обнаружении характерных признаков врач принимает адекватные меры. Обязательно прослушивается сердечный ритм ребенка. В этот период назначают повторный визит к кардиологу и стоматологу, процедуру кардиотокографии – исследования сердца плода (32-34 неделя). С 37 недели беременная должна приходить к гинекологу один раз в 7 дней.
Обязательные анализы для беременных
В последнем триместре сдаются:
- Кровь на биохимию. Он дает развернутую картину работы внутренних органов и позволяет подкорректировать ее до начала родовой деятельности, если в том есть необходимость.
- Общий забор крови. Делается в 30 и 36 недель для контроля самочувствия будущей роженицы.
- Моча (обычный). Почечные болезни опасны еще и тем, что могут вызвать осложнения после родов, поэтому их нужно пролечить.
- Цитологические анализы, во время беременности их повторяют на 30 и 36 неделе. Зачем они нужны? В период вынашивания ребенка наблюдается перестройка гормонального фона организма, в том числе преобразование эпителиальной клеточной структуры органов малого таза. Если появившаяся впоследствии инфекция не устранена, это чревато заражением ребенка при прохождении им родовых путей.
- Исследование на сифилис. Это заболевание очень коварно, женщина может даже не подозревать о своем заражении. Поэтому перед отправлением в роддом она должна трижды за весь срок пройти процедуру.
- ВИЧ-тест (30 неделя). Если в обменной карточке врач роддома не обнаружит информацию об этом исследовании, на роды в родильном зале общего назначения налагается запрет.
Третий скрининг делается на 30 или 36 неделе. По нему выясняют предлежание малыша в утробе, состояние плаценты и пуповины. Иногда УЗИ назначают еще раз, на 40 неделе, если врач уверен в его необходимости.
Дополнительный список анализов при беременности:
- На резус-антитела при резусном конфликте. Во избежание уничтожения клеток эмбриона делается укол D-иммуноглобулина.
- Допплерографическое изучение маточных и плацентарных кровеносных сосудов. Нужно для выяснения, получает ли плод в достаточном количестве питание и кислород.
- Коагулограмма.
Все анализы, какие сдают при беременности, предписываются врачом, наблюдающим женщину весь дородовой период. Индивидуальные решения в этом плане недопустимы. В общей сложности беременная должна побывать в женской консультации 10-12 раз. До 30 недель визиты происходят ежемecячно, после 30 – раз в 14 дней.
Какие анализы нужно сдать при беременности?
При планировании беременности и подготовке к ней рекомендуется пройти комплексное обследование.
Современные технологии позволяют делать анализы быстро, безболезненно и безопасно на любых сроках беременности.
Экономьте время и силы — не ждите очереди!
В независимых лабораториях анализы принимают с 7:00 утра. Сократить расходы на анализы позволит дисконтная программа.
Строгий контроль системы качества при сохранении умеренных цен — важный критерий выбора диагностической лаборатории.
В течение всего периода беременности женщина находится под неусыпным контролем врачей. Полную картину того, как протекает беременность, как развивается ребенок, и нет ли каких-либо осложнений в этом естественном природном процессе, предоставляют врачам не только УЗИ и осмотры будущей матери. Важнейшую информацию наблюдающему женщину гинекологу дают результаты анализов, материалы для которых берутся регулярно, в течение всех девяти месяцев беременности.
Однако, в идеале, за первыми анализами будущей матери следует обратиться на несколько месяцев раньше до зачатия ребенка. Такая заблаговременная подготовка может значительно снизить многие риски беременности, о которых любая здоровая женщина может не подозревать.
У беременных женщин увеличен риск развития гиповитаминозов/авитаминозов вследствие повышения у них потребности в витаминах. Чаще других встречаются гиповитаминозы С, В6, В1 и фолиевой кислоты.
При приеме витаминов необходимо помнить, что эти лекарственные средства могут вызывать нежелательные явления, а некоторые из них обладают потенциальным тератогенным эффектом.
Пероральный прием поливитаминов на протяжении всей беременности рекомендован только беременным группы высокого риска развития авитаминоза, т. к. в группе высокого риска авитаминоза назначение поливитаминов снижает риск перинатальных осложнений.
К группе высокого риска авитаминоза относятся женщины:
- низкого социально-экономического класса,
- с неправильным образом жизни,
- с недостатком питания,
- с особенностью диеты (вегетарианки).
В группе низкого риска авитаминоза не рекомендован рутинный прием поливитаминов беременной женщиной.
Всем беременным женщинам на протяжении первых 12-ти недель гестации рекомендован пероральный прием фолиевой кислоты в дозе 400 мкг в день. Назначение фолиевой кислоты на протяжении первых 12 недель беременности снижает риск рождения ребенка с дефектом
нервной трубки (например, анэнцефалией или расщеплением позвоночника).
Так же беременной пациентке рекомендован пероральный прием препаратов йода (калия йодида) на протяжении всей беременности в дозе 200 мкг в день.
Пероральный прием витамина D рекомендовано назначать беременным пациенткам группы высокого риска на протяжении всей беременности в дозе 10 мкг (400 МЕ) в день.
К группе высокого риска гиповитаминоза витамина D относятся:
- беременные женщины с темной кожей,
- беременные имеющие ограничения пребывания на солнце,
- со сниженным уровнем потребления мяса, жирной рыбы, яиц,
- с ИМТ до беременности ≥30 кг/м2
Беременным пациенткам группы низкого риска гиповитаминоза витамина D не рекомендован рутинный прием витамина D, так как его назначение не снижает риск таких акушерских осложнений, как ПЭ, ЗРП и ГСД.
Пероральный прием препаратов кальция на протяжении всей беременности в дозе 1 г/день необходимо рекомендовать беременным пациенткам группы высокого риска ПЭ при низком потреблении кальция (менее 600 мг/день)
Назначение препаратов кальция на протяжении всей беременности у пациенток группы высокого риска ПЭ снижает риск развития данного заболевания.
Не рекомендован рутинный прием таких препаратов во время беременности как:
- Омега-3 полиненасыщенных жирных кислот,
- препаратов железа (при нормальном уровне гемоглобина и/или ферритина),
- витамина А (доза> 700 мкг может оказывать тератогенный эффект),
- витамина Е,
- аскорбиновой кислоты.
Лекарственные препараты, применяемые во время беременности можно разделить на 2 группы:
- Препараты, применяемые для коррекции жалоб, возникающих во время нормальной беременности;
- Препараты для профилактики развития осложнений беременности у пациенток групп высокого риска развития акушерских и перинатальных осложнений при нормальном течении настоящей беременности.
Лекарственные препараты для коррекции жалоб, возникающих во время нормальной беременности:
- препараты с антацидным действием назначаются с жалобами на изжогу при отсутствии эффекта от соблюдения диеты и образа жизни,
- антигеморроидальные средства в виде ректальных свечей или кремов, а также пероральный прием лекарственных препаратов, содержащих биофлавоноиды (гесперидин+диосмин) назначаются с жалобами на геморрой при отсутствии эффекта от соблюдения режима профилактики запоров,
- пероральный курс антибактериальной терапии назначается при выявлении бессимптомной бактериурии.
Медикаментозная профилактика развития осложнений беременности у пациенток групп высокого риска развития акушерских и перинатальных осложнений при нормальном течении настоящей беременности:
- пероральный прием ацетилсалициловой кислоты с 12 недели беременности до 36 недели беременности по 150 мг/день рекомендован пациенткам группы высокого риска ПЭ,
- прием гестагенов с 1-го визита до 20 недель беременности рекомендован беременной пациентке группы высокого риска самопроизвольного выкидыша (привычный выкидыш в анамнезе).
- прием препаратов прогестерона с 22 до 34 недель беременности рекомендован беременной пациентке группы высокого риска ПР (наличие поздних выкидышей/ПР в анамнезе),
- введение иммуноглобулина человека антирезус Rho[D] в 28-30 недель беременности в дозе, согласно инструкции к препарату, внутримышечно рекомендовано беременной резус-отрицательной пациентке с отрицательным уровнем антирезусных антител, не выявленными в 28 недель, при резус-положительной принадлежности крови мужа/партнера. Беременной резус- отрицательной пациентке с отрицательным уровнем антирезусных антител при проведении амниоцентеза или биопсии ворсин хориона так же рекомендовано введение антирезусного иммуноглобулина Rho(D) в дозе, согласно инструкции к препарату, внутримышечно (амниоцентез и биопсия ворсин хориона могут приводить к сенсибилизации матери по системе резус в случае, если кровь матери резус-отрицательная, а кровь плода – резус-положительная).
- На этапе планирования беременности необходима нормализация массы тела, а во время беременности - правильная прибавка массы тела в зависимости от исходного индекса массы тела. Как избыточная, так и недостаточная прибавка массы тела во время беременности может привести к акушерским и перинатальным осложнениям. У беременных с ожирением повышен риск выкидыша, гестационного сахарного диабета, гипертензивных расстройств, преждевременных родов и других осложнений. Низкая масса тела при беременности может приводить к задержке роста плода.
- Во время беременности необходимо отказаться от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость. Данные виды работ повышают риск развития преждевременных родов, гипертензии, преэклампсии и задержки роста плода. Также при планировании и во время беременности необходимо отказаться от работы, связанной с воздействием рентгеновского излучения.
- Во время беременности полезна регулярная умеренная физическая нагрузка (20 - 30 минут в день). При этом необходимо избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
- При длительных авиаперелетах во время беременности необходимо соблюдать меры профилактики тромбоэмболических осложнений, такие как ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина и ношение компрессионного трикотажа на время полета.
- Во время поездок на автомобиле необходимо правильно использовать ремень безопасности, так как это снижает риск потери плода в случае аварий в 2 - 3 раза. Правильное использование ремня безопасности у беременной женщины заключается в использовании трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень - через плечи, третий ремень - над животом между молочными железами.
- При планировании и во время беременности необходимо придерживаться правил здорового образа жизни, направленного на снижение воздействия на организм вредных факторов окружающей среды. Выявлен повышенный риск невынашивания беременности, преждевременных родов, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия вредных веществ, содержащихся в атмосферном воздухе, воде и продуктах питания (например, тяжелых металлов - мышьяка, свинца, и др. органических соединений - бисфенола A, и др.).
- При планировании и во время беременности необходим отказ от курения. Курение во время беременности вызывает многие осложнения, такие как задержка роста плода, преждевременные роды, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты, низкая масса тела ребенка при рождении, перинатальная смертность и другие. Дети, рожденные от курящих матерей, имеют повышенный риск заболеваемости бронхиальной астмой, кишечными коликами и ожирением.
- При планировании и во время беременности необходим отказ от приема алкоголя. Алкоголь негативно влияет на течение беременности вне зависимости от принимаемой дозы, например прием алкоголя вызывает алкогольный синдром плода и задержку психомоторного развития.
- При планировании и во время беременности необходимо придерживаться принципов правильного питания:
- здоровое питание во время беременности должно иметь достаточную калорийность и содержание белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна;
- необходимо отказаться от вегетарианства. Вегетарианство во время беременности увеличивает риск задержки роста плода;
- необходимо снизить потребление кофеина. Большое количество кофеина увеличивает риск прерывания беременности и рождения маловесных детей;
- необходимо отказаться от потребления рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель), такая рыба может вызвать нарушение развития плода;
- необходимо снизить потребление пищи, богатой витамином A (например, говяжьей, куриной, утиной печени и продуктов из нее);
- необходимо избегать потребления непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками инфекций (листериоза, сальмонеллеза и др.).
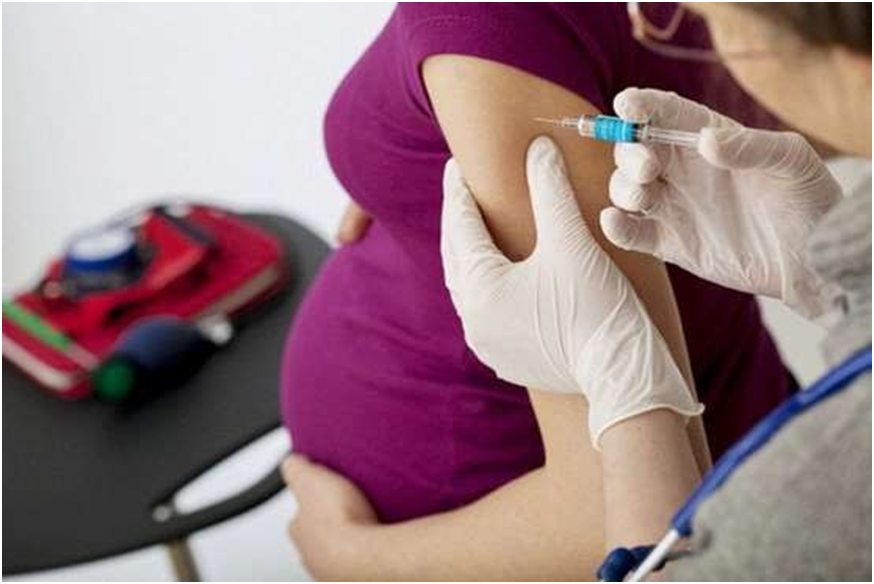 Если беременность планируется, и сведений о вакцинации нет, то за 3-6 месяцев необходимо провести вакцинацию против краснухи, кори, паротита (КПК).
Если беременность планируется, и сведений о вакцинации нет, то за 3-6 месяцев необходимо провести вакцинацию против краснухи, кори, паротита (КПК).
Если Вы планируете беременность – убедитесь в том, что Ваш организм под защитой.
Если женщина не получила необходимые прививки до наступления беременности, то некоторые из них можно и нужно, а главное безопасно, сделать уже во время беременности.
Беременность не является противопоказанием к проведению вакцинации. Вакцинация не проводится в I триместре беременности, но в случае, если эпидемическая обстановка все таки требует введения вакцины, вакцинация допустима, но введены могут быть все вакцины, кроме «живых» (противогриппозная, противостолбнячная, пневмококковая). Считается, что во время беременности нельзя применять живые вакцины. Несмотря на то, что они содержат в себе совсем небольшое количество ослабленных вирусов или бактерий, теоретически существует вероятность заразить ими ребёнка в утробе матери. Во время беременности при необходимости можно использовать вакцины, содержащие инактивированный вирус/бактерию или его/ее антигентами.
Всемирная организация здравоохранения (ВОЗ) считает, что беременные наиболее беззащитны перед вирусом гриппа, а потому вакцинация им показана в первую очередь.
Противогриппозные вакцины, в частности сплит и субъединичные, которые содержат убитый вирус гриппа, безопасны для здоровья матери и ребёнка. Их рекомендуется вводить во II-III триместре беременности в осенне-зимний сезон.
Беременной женщине можно и нужно проводить вакцинопрофилактику против бешенства, если ее укусило подозрительное животное — в этом вопросе едины все страны мира. Отказываться никак нельзя! Бешенство, именуемое у человека гидрофобией, к сожалению, встречается в России все чаще. Заболевание тяжелое, неизлечимое и всегда заканчивается летальным исходом.
Введение иммуноглобулина в целях профилактики гепатита А и гепатита В беременным показано в течение двух недель после контакта с возбудителем заболевания. Родившимся в этот период новорожденным, как и младенцам, рожденным женщинами, болеющими гепатитом А, В сразу после рождения показано введение иммуноглобулина.
Бактериальные заболевания, против которых проводится вакцинация: столбняк, дифтерия, пневмококковая инфекция, менингококковая инфекция, сибирская язва, брюшной тиф.
Одна из опасных для матери и ребёнка инфекций, против которой можно привиться во время беременности — это столбняк. Он редко встречается в наше время, но в случае заражения его течение может быть тяжелым и смертельно опасным.
Введение специфического иммуноглобулина для защиты от ветрянки показано беременным, которые не болели ветрянкой и имели контакт с лицом, больным ветрянкой. Иммуноглобулин показан новорожденному, если его мать болела ветрянкой за 4 дня до его рождения, во время родов или в течение срока до 2 дней после родов.
Категорически нельзя вакцинировать беременных женщин против:
- туберкулеза (БЦЖ);
- менингококковой инфекции;
- кори, краснухи, паротита (КПК);
- ветряной оспы;
- брюшного тифа.
Во время беременности противопоказаны вакцины, содержащие ослабленный живой вирус/бактерию (вакцины против краснухи, свинки, кори, ветрянки, туберкулеза, полиомиелита, желтой лихорадки), и вакцинация беременных показана лишь в случае, если вероятен/неизбежен контакт с человеком, больным каким-либо из этих заболеваний. Несмотря на то, что повреждения плода в связи с вакцинацией не описаны, все же существует теоретический риск заболевания плода. Вакцинация во время беременности не является показанием для прерывания беременности.
Вакцинация – это важно!
В особом положении: вакцинация беременных от COVID-19
Минздрав РФ активно призывает пройти вакцинацию от COVID-19, в том числе и беременных женщин. Медицинские работники объясняют, что прививка помогает снизить риски для здоровья и для самих будущих мам, и для малыша – ведь он получит антитела от COVID-19 до рождения. Но когда же именно нужно делать прививку и в пользу какой вакцины сделать выбор?
Для чего нужна прививка против COVID-19 во время беременности?
В настоящий момент возросло количество беременных женщин, заболевших COVID-19. У будущих мам намного выше риск преждевременных родов и появления на свет недоношенных детей. Кроме того, дети перенесших инфекцию мам чаще других нуждаются в проведении интенсивной терапии в условиях отделения реанимации. К сожалению, приходится говорить и о более высоком показателе перинатальной смертности (гибель малышей внутриутробно или в первые 7 дней после рождения) и материнской смертности пациенток с коронавирусной инфекцией.
Кто из беременных женщин относится к группе риска тяжелого течения COVID-19?
Группы риска течения COVID-19 в тяжелых формах определены в инструкциях и временных методических рекомендациях. К этим категориям в первую очередь относятся женщины с хроническими заболеваниями легких, хроническими болезнями почек, печени, сахарным диабетом, ожирением, заболеваниями сердечно-сосудистой системы и онкологическими заболеваниями. Однако на сегодняшний день возможно осложненное течение данного заболевания и у беременных женщин, не относящихся к вышеуказанным группам риска.
Безопасна ли прививка для здоровья будущего малыша?
Вакцинация от коронавируса способна защитить здоровье беременной женщины и ее будущего малыша. Доказательств негативного влияния прививки на беременность и ребенка не выявлено.
Отмечается, что прививка от COVID-19, напротив, значительно снижает риски для самочувствия будущей мамы и ребенка в условиях пандемии.
Кроме того, антитела матери, прошедшей вакцинацию, защищают и ребёнка: новорожденные защищены от вируса во время родов и в период лактации, что жизненно важно.
Как происходит вакцинация беременных женщин?
После обязательной консультации врача акушера-гинеколога и терапевта в женской консультации, будущая мама может быть вакцинирована в поликлинике по месту жительства.
Какой вакциной можно прививаться во время беременности?
Беременным женщинам разрешено проходить вакцинацию препаратом «Спутник V» («Гам-КОВИД-Вак»).
Если будущая мама приняла решение о вакцинации немаловажно и то, чтобы её поддержали в этом родные и близкие, также пройдя вакцинацию – это будет весомым вкладом в победу над пандемией.
Прививки беременным по эпидемическим показаниям
Прививки по эпидемическим показаниям проводятся жителям определенных территорий, где велик риск заразиться той или иной опасной инфекцией, а также туристам.
Беременные женщины, особенно во втором — самом спокойном триместре, часто едут куда-то отдохнуть, набраться сил и приятных впечатлений. Однако далеко не любая поездка будет безопасной. Например, во многих регионах нашей страны можно встретиться с клещами — переносчиками вируса клещевого энцефалита. Поэтому врачи рекомендуют при планировании отдыха в таких регионах пройти вакцинацию заранее, но все же не начинать ее во время беременности.
Планируя свой отпуск во время беременности важно проконсультироваться со специалистом, ведь некоторые места могут быть потенциально опасны для будущей мамы без предварительной вакцинации. При этом далеко не все вакцины разрешены к применению.
Беременность - самый волнующий период в жизни женщины, когда каждый день она желает получить максимум информации о том, как развивается внутри нее новая жизнь. И это происходит довольно быстрыми темпами, за 280 дней из нескольких клеток развиваетсямаленький человечек. Каждую неделю беременности у будущего ребенка усовершенствуются органы и системы, он приобретает новые навыки и умения. Безусловно, будущая мама на интуитивном уровне чувствует, как развивается и как чувствует себя малыш в ее животе.
А для более ясной картины все же надо иметь краткое представление о внутриутробном развитии малыша по неделям:
1-4 неделя - беременность наступает обычно на 14-й день менструального цикла, после оплодотворения яйцеклетка прикрепляется к стенке матки, происходит образование нервной системы, мозга и сердца малыша. Формируется позвоночник и мышцы. На 4 недели длина эмбриона достигает 2-3 мм, уже можно определить ножки, ручки, ушки и глаза малыша.
5-8 неделя - в этот период женщины обнаруживают, что беременны и делают подтверждающий тест. На 6 недели на УЗИ можно увидеть 5 пальцев на руке ребенка и различить его осторожные движения. Сердце его уже бьется, но с частотой превышающий в 2 раза ритм сердечных ударов мамы.
На 7-8 неделе оформляется лицо ребенка, начинает развиваться его костная система. Вес его достигает 4 граммов, рост около 3 см. В этот период беременности многих женщин начинает тошнить по утрам.
9-12 недель - малыш уже может сгибать пальчики на руках, он теперь умеет выражать свои эмоции: щурится, морщит лоб и глотает. Содержание гормонов в крови беременной в этот период резко возрастает, что сказывается на настроении и самочувствии женщины. В 11 недель малыш реагирует на шум, тепло и свет. Он чувствует прикосновение и боль. В 12 недель по результатам УЗИ врач точно может определить срок родов и оценить, нет ли отклонений в развитии малыша. Трехмесячный младенец в утробе мамы очень активен, он легко отталкивается от стенки матки, сосет большой пальчик и реагирует на внешние раздражители. Весит он уже 28 грамм, а рост у него около 6 см.
13-16 недель - у ребенка формируются половые органы, поджелудочная железа начинает вырабатывать инсулин. Его сердце уже перекачивает 24 литра крови в сутки. На голове малыша есть волосы, он умеет уже открывать рот и гримасничать. В этот период маме надо стараться контролировать свои эмоции и оставаться спокойной в любых ситуациях. Все, что она чувствует,уже передается малышу. Если ей плохо, то ребенок тоже расстраивается.
17-20 недель - это особенно волнующий период для будущей мамы, ибо на 18 -20 неделе она начинает чувствовать, как ребенок шевелится. К этому времени длина малыша достигает 21 см, вес его 200 гр. Он уже слышит шум и немного видит. В этот период следует каждый день разговаривать с малышом и петь ему песенки. Он уже слышит голос мамы и успокаивается, когда с ней все в порядке. Живот у беременной женщины на 20 недели становится заметным.
21-24 неделя - малыш в этом возрасте умеет причмокивать ртом и начинает внимательно изучать свое тело. Он трогает лицо, голову и ноги руками. Но выглядит он еще сморщенным и красным из-за отсутствия подкожной жировой прослойки. Вес малыша около 0,5 кг, рост 30 см.
Ему уже не нравится, когда мама долго сидит в одном положении. Он усиленно шевелится, чтобы заставить ее подняться с места. С этого времени маме надо следить за своим рационом, хорошо питаться и больше гулять на свежем воздухе.
25-28 недель - ребенок, родившийся в этот период, имеет реальные шансы выжить. У него глаза уже открыты, есть ресницы, он сжимает и разжимает ручки. Весит он к 28 недели около 1 кг и сильно радуется, когда папа поглаживает живот мамы. Ему нравится слушать музыку и спокойную беседу родителей.
29-32 недели - теперь малыш четко различает голоса мамы и папы. Он затихает, если мама ему скажет спокойным голосом: "Сыночек (доченька), хватит на сегодня играть, давай спать". Он быстро набирает в весе и к 32 недели весит уже больше 1,5 кг при росте 40 см. У малыша кожа уже подтянутая, а под ней имеется жирок.
32-40 недель - ребенок разворачивается головой вниз и готовится к рождению. Каждую неделю он теперь набирает 200-300 грамм веса и к рождению достигает 2,5 - 4 кг. За весь период внутриутробного развития у малыша сильно подросли ногти и волосы, в его кишечнике накопились отходы жизнедеятельности. На 40 недели у многих женщин начинаются схватки, и приходит время рожать. Если этого не происходит, то это говорит о том, что малыш "засиделся" иусиленно набирает вес. По статистике, только 10% женщин дохаживают до 42-ой недели беременности, после этого срока гинекологи уже стимулируют роды.
Благотворное влияние нескольких беременностей на организм можно объяснить тем, что в крови повышается уровень гормонов. И циркулируют они гораздо дольше, чем у женщин, не имеющих детей.
Безусловно, беременность — это стресс для организма. Чтобы здоровье женщины не подвергалось опасности, рожать следует с периодичностью не менее двух-трех лет. Во время беременности необходимо сбалансированно питаться, следить за состоянием здоровья и наблюдаться у акушера-гинеколога.
Организм женщины предназначен для вынашивания, рождения и вскармливания ребенка. Если женщина старается в течение жизни обмануть естественные процессы, предохраняясь от беременности, природа наказывает гормональными сбоями, заболеваниями в молочной железе и детородных органах. В период беременности у женщины исчезают гинекологические заболевания, связанные с гормональными нарушениями.
Большинство девушек, страдающих болезненными месячными, после беременности и родов смогут вздохнуть спокойно. Чаще всего болезненные спазмы уходят в забвение. Это связано с изменением гормонального фона у молодой мамы.
С наступлением беременности будущая мама больше обращает внимание на свое здоровье, заботясь о малыше. Она старается больше отдыхать, гулять на свежем воздухе, соблюдать режим дня. Как правило, будущая мама избавляется от вредных привычек, если таковые имелись до беременности. Все это позитивно отражается на состоянии ее здоровья и внешнем виде.
После рождения ребенка восстанавливается гормональный фон женщины, нормализуется её менструальный цикл, если ранее с ним были проблемы. Кроме того, беременность активизирует все ресурсы женского организма, ведь после родов нужно постоянно держать себя в тонусе, сохранять физическую форму.
Беременность омолаживает организм женщины, особенно это касается мамочек после 35-40 лет.
Многодетные матери реже сталкиваются с инсультом и другими сердечнососудистыми заболеваниями, а у женщины, родившей более трех детей, также уменьшается риск развития рака матки, яичников и молочной железы.
Роды - это процесс изгнания или извлечения из матки ребенка и последа (плацента, околоплодные оболочки, пуповина) после достижения плодом жизнеспособности. Нормальные физиологические роды протекают через естественные родовые пути. Если ребенка извлекают путем кесарева сечения или с помощью акушерских щипцов, либо с использованием других родоразрешающих операций, то такие роды являются оперативными.
Обычно своевременные роды происходят в пределах 38-42 недель акушерского срока, если считать от первого дня последней менструации. При этом средняя масса доношенного новорожденного составляет 3300±200 г, а его длина 50-55 см. Роды, которые происходят в сроки 28-37 нед. беременности и раньше, считаются преждевременными, а более 42 нед. - запоздалыми. Средняя продолжительность физиологических родов колеблется в пределах от 7 до 12 часов у первородящих, и у повторнородящих от 6 до 10 час. Роды, которые длятся 6 ч и менее, называются быстрыми, 3 ч и менее - стремительными, более 12 ч - затяжными. Такие роды являются патологическими.
Характеристики нормальных родов через естественные родовые пути
- Одноплодная беременность.
- Головное предлежание плода.
- Полная соразмерность головки плода и таза матери.
- Доношенная беременность (38-40 недель).
- Координированная родовая деятельность, не требующая корригирующей терапии.
- Нормальный биомеханизм родов.
- Своевременное излитие околоплодных вод при раскрытии шейки матки на 6-8 см в активную фазу первого периода родов.
- Отсутствие серьезных разрывов родовых путей и оперативных вмешательств в родах.
- Кровопотеря в родах не должна превышать 250-400 мл.
- Продолжительность родов у первородящих от 7 до 12 часов, и у повторнородящих от 6 до 10 часов.
- Рождение живого и здорового ребенка без каких-либо гипоксическо-травматических или инфекционных повреждений и аномалий развития.
- Оценка по шкале Апгар на 1-й и 5-й минутах жизни ребенка должна соответствовать 7 баллам и более.
Этапы физиологических родов через естественные родовые пути: развитие и поддержание
регулярной сократительной деятельности матки (схваток); изменение структуры шейки матки;
постепенное раскрытие маточного зева до 10-12 см; продвижение ребенка по родовому
каналу и его рождение; отделение плаценты и выделение последа. В родах выделяют три
периода: первый - раскрытие шейки матки; второй - изгнание плода; третий - последовый.
Первый период родов - раскрытие шейки матки
Первый период родов длится от первых схваток до полного раскрытия шейки матки и
является наиболее продолжительным. У первородящих он составляет от 8 до 10 часов, а у
повторнородящих 6-7 часов. В первом периоде выделяют три фазы. Первая или латентная
фаза первого периода родов начинается с установления регулярного ритма схваток с
частотой 1-2 за 10 мин, и заканчивается сглаживанием или выраженным укорочением шейки матки и раскрытием маточного зева не менее чем на 4 см. Продолжительность латентной фазы составляет в среднем 5-6 часов. У первородящих латентная фаза всегда длиннее, чем у повторнородящих. В этот период схватки, как правило, еще малоболезненные. Как правило, какой-либо медикаментозной коррекции в латентную фазу родов не требуется. Но у женщин позднего или юного возраста при наличии, каких-либо осложняющих факторов целесообразно содействовать процессам раскрытия шейки матки и расслаблению нижнего сегмента. С этой целью возможно назначение спазмолитических препаратов.
После раскрытия шейки матки на 4 см начинается вторая или активная фаза первого периода родов, которая характеризуется интенсивной родовой деятельностью и быстрым раскрытием маточного зева от 4 до 8 см. Средняя продолжительность этой фазы почти одинакова у первородящих и повторнородящих женщин и составляет в среднем 3-4 часа. Частота схваток в активную фазу первого периода родов составляет 3-5 за 10 мин. Схватки чаще всего становятся уже болезненными. Болевые ощущения преобладают в нижней части живота. При активном поведении женщины (положение "стоя", ходьба) сократительная активность матки возрастает. В этой связи применяют медикаментозное обезболивание в сочетании со спазмолитическими препаратами. Плодный пузырь должен самостоятельно вскрываться на высоте одной из схваток при открытии шейки матки на 6-8 см. При этом изливается около 150- 200 мл светлых и прозрачных околоплодных вод. Если не произошло самопроизвольного излития околоплодных вод, то при раскрытии маточного зева на 6-8 см врач должен вскрыть плодный пузырь. Одновременно с раскрытием шейки матки происходит продвижение головки плода по родовому каналу. В конце активной фазы имеет место полное или почти полное открытие маточного зева, а головка плода опускается до уровня тазового дна.
Третья фаза первого периода родов называется фазой замедления. Она начинается после
раскрытия маточного зева на 8 см и продолжается до полного раскрытия шейки матки до 10- 12 см. В этот период может создаваться впечатление, что родовая деятельность ослабла. Эта фаза у первородящих длится от 20 мин до 1-2 часов, а у повторнородящих может вообще отсутствовать. В течение всего первого периода родов осуществляют постоянное наблюдение за состоянием матери и ее плода. Следят за интенсивностью и эффективностью родовой деятельности, состоянием роженицы (самочувствие, частота пульса, дыхания, артериальное давление, температура, выделения из половых путей). Регулярно выслушивают сердцебиение плода, но чаще всего осуществляют постоянный кардиомониторный контроль. При нормальном течении родов ребенок не страдает во время сокращений матки, и частота его сердцебиений значительно не меняется. В родах необходимо оценивать положение и продвижение головки по отношению к ориентирам таза. Влагалищное исследование в родах выполняют для определения вставления и продвижения головки плода, для оценки степени открытия шейки матки, для выяснения акушерской ситуации. Обязательные влагалищные исследования выполняют в следующих
ситуациях: при поступлении женщины в родильный дом; при излитии околоплодных вод; с началом родовой деятельности; при отклонениях от нормального течения родов; перед проведением обезболивания; при появлении кровянистых выделений из родовых путей. Не следует опасаться частых влагалищных исследований, гораздо важнее обеспечить
полную ориентацию в оценке правильности течения родов.
Второй период родов - изгнание плода
Период изгнания плода начинается с момента полного раскрытия шейки матки и
заканчивается рождением ребенка. В родах необходимо следить за функцией мочевого
пузыря и кишечника. Переполнение мочевого пузыря и прямой кишки препятствует
нормальному течению родов. Чтобы не допустить переполнения мочевого пузыря, роженице предлагают мочиться каждые 2-3 ч. При отсутствии самостоятельного мочеиспускания прибегают к катетеризации. Важно своевременное опорожнение нижнего отдела кишечника (клизма перед родами и при затяжном их течении). Затруднение или отсутствие мочеиспускания является признаком патологии.
Положение роженицы в родах
Особого внимания заслуживает положение роженицы в родах. В акушерской практике
наиболее популярными являются роды на спине, что удобно с точки зрения оценки характера течения родов. Однако положение роженицы на спине не является наилучшим для сократительной деятельности матки, для плода и для самой женщины. В связи с этим
большинство акушеров рекомендует роженицам в первом периоде родов сидеть, ходить в
течение непродолжительного времени, стоять. Вставать и ходить можно как при целых, так и излившихся водах, но при условии плотно фиксированной головки плода во входе малого таза.
Если известно (по данным УЗИ) место расположение плаценты, то оптимальным
является положение роженицы на том боку, где расположена спинка плода. В этом
положении не снижается частота и интенсивность схваток, базальный тонус матки сохраняет нормальные значения. Кроме того, исследования показали, что в таком положении улучшается кровоснабжение матки, маточный и маточно-плацентарный кровоток. Плод всегда располагается лицом к плаценте.
Кормить роженицу в родах не рекомендуется по ряду причин: пищевой рефлекс в родах
подавлен. В родах может возникнуть ситуация, при которой потребуется проведение наркоза. Последний создает опасность аспирации содержимого желудка и острого нарушения дыхания.
С момента полного открытия маточного зева начинается второй период родов, который
заключается в собственно изгнании плода, и завершается рождением ребенка. Второй период является наиболее ответственным, так как головка плода должна пройти замкнутое костное кольцо таза, достаточно узкое для плода. Когда предлежащая часть плода опускается на тазовое дно, к схваткам присоединяются сокращения мышц брюшного пресса. Начинаются потуги, с помощью которых ребенок и продвигается через вульварное кольцо и происходит процесс его рождения.
С момента врезывания головки все должно быть готово к приему родов. Как только головка прорезалась и не уходит вглубь после потуги, приступают к непосредственно к приему родов.
Помощь необходима, потому что, прорезываясь, головка оказывает сильное давление на
тазовое дно и возможны разрывы промежности. При акушерском пособии защищают
промежность от повреждений; бережно выводят плод из родовых путей, охраняя его от
неблагоприятных воздействий. При выведении головки плода необходимо сдерживать
чрезмерно быстрое ее продвижение. В ряде случаев выполняют рассечение промежности для облегчения рождения ребенка, что позволяет избежать несостоятельности мышц тазового дна и опущения стенок влагалища из-за их чрезмерного растяжения в родах. Обычно рождение ребенка происходит за 8-10 потуг. Средняя продолжительность второго периода родов у первородящих составляет 30-60 мин, а у повторнородящих 15-20 мин.
Третий период родов – последовый
Третий период (последовый) определяется с момента рождения ребенка до отделения
плаценты и выделения последа. В последовом периоде в течение 2-3 схваток происходит
отделение плаценты и оболочек от стенок матки и изгнания последа из половых путей. У всех рожениц в последовом периоде для профилактики вводят препараты, способствующие сокращению матки. После родов проводят тщательное обследование ребенка и матери с целью выявления возможных родовых травм. При нормальном течении последового периода кровопотеря составляет не более 0,5 % от массы тела (в среднем 250-350 мл). Эта кровопотеря относится к физиологической, так как она не
оказывает отрицательного влияния на организм женщины. После изгнания последа матка
приходит в состояние длительного сокращения. При сокращении матки сдавливаются ее
кровеносные сосуды, и кровотечение прекращается.
Новорожденным проводят скрининговую оценку на фенилкетонурию, гипотиреоидизм,
кистозный фиброз, галактоземию. После родов сведения об особенностях родов, состоянии новорожденного, рекомендации родильного дома передаются врачу женской консультации.
При необходимости мать и ее новорожденного консультируют узкие специалисты.
Документация о новорожденном поступает педиатру, который в дальнейшем наблюдает за ребенком.
Следует отметить, что в ряде случаев необходима предварительная госпитализация в
родильный дом для подготовки к родоразрешению. В стационаре проводят углубленное
клиническое, лабораторное и инструментальное обследования для выбора сроков и метода
родоразрешения. Для каждой беременной (роженицы) составляется индивидуальный план
ведения родов. Пациентку знакомят с предполагаемым планом ведения родов. Получают ее согласие на предполагаемые манипуляции и операции в родах (стимуляция, амниотомия, кесарево сечение).
Кесарево сечение выполняют не по желанию женщины, так как это небезопасная операция, а только по медицинским показаниям (абсолютные или относительные). Роды в нашей стране ведут не дома, а только в акушерском стационаре под непосредственным врачебным наблюдением и контролем, так как любые роды таят в себе возможность различных осложнений для матери, плода и новорожденного. Роды ведет врач, а акушерка под наблюдением врача оказывает ручное пособие при рождении плода, проводит необходимую обработку новорожденного.
Родовые пути осматривает и восстанавливает при их повреждении врач.
Виды кесарева сечения, показания и противопоказания
Их всего два. Плановое и экстренное.
Плановая операция делается по следующим показаниям:
- Особенности строения матки
- Крупный плод, малый таз
- Предлежание плаценты (перекрытие родовых путей)
- Рубцы на матке или опухоли
- Заболевания органов, возникшие до беременности (почки, сердце, аритмия и т.д.)
- Сложная беременность (гестоз, эклампсия)
- Положение плода тазовое или поперечное
- Многоплодие и ЭКО
- Генитальный герпес — разрез при такой операции делают горизонтальный.
Экстренное родоразрешение проводят в следующих случаях:
- Слабая родовая деятельность или ее отсутствие
- Отслойка плаценты (риск для жизни как матери, так и малыша)
- Разрыв матки
- Гипоксия плода (острая)
- Смерть матери — в таких случаях разрез делают вертикальный.
Среди показаний для кесарева сечения выделяют абсолютные и относительные. Как бы там ни было, следует помнить, что только врач решает, каким способом будет рожать женщина. Он же полностью отвечает за исход родов и последствия кесарева сечения для ребенка.
Абсолютные показания для операции
Абсолютные показания для проведения оперативных родов — это факторы, несущие серьезную угрозу для матери и ребенка, или патологии, при которых естественный процесс родов невозможен. К таковым относятся:
- гинекологические операции, проведенные ранее на шейке матки;
- невозможность прохождения младенца по родовым путям из-за анатомических особенностей тазовых костей или приобретенных деформаций вследствие травм или новообразований;
- крупные размеры плода и вес, превышающий 4,5 кг;
- наличие маточных рубцов в результате проведенных в прошлом полостных операций;
- отслоение плаценты раньше срока и неправильное предлежание;
- новообразования органов малого таза доброкачественного или злокачественного характера — маточные миомы, полипы, кисты и др.;
- возникшее в результате патологических родов кислородное голодание плода, угрожающее жизни ребенка;
- судороги и потеря сознания в процессе родовой деятельности;
- ребенок в матке расположен поперек, в процессе схваток расположение не изменилось;
- плод лежит ягодицами к выходу, а его вес превышает 3,6 кг.
Многоплодные беременности также являются показанием для проведения кесарева сечения, но решение врача зависит от многих индивидуальных особенностей самой роженицы, так и течения беременности.
Относительные показания
Кесарево сечение: виды, показания, последствия, плюсы и минусы Относительными считаются показания, при которых женщина допускается к естественным родам, но всегда существует риск возникновения осложнений, представляющих серьезную угрозу как для нее самой, так и для младенца.
Поэтому в таких случаях операционная всегда должна быть подготовлена для экстренной операции.
Относительными показаниями являются:
- хронические заболевания роженицы, не связанные с ее состоянием, но способные вызвать серьезные осложнения в процессе родовой деятельности, заболевания сердечно-сосудистой системы, сахарный диабет, почечная недостаточность, генитальная герпесная инфекция, болезни органов дыхания;
- первые роды после 35 лет или когда перерыв между родами слишком большой;
- затянувшееся течение беременности;
- варикозное расширение вен малого таза (опасность заключается в потенциальном кровотечении, которое сложно купировать);
- венерические заболевания матери, которыми ребенок может заразиться при прохождении по родовым путям;
- патологии, которые можно отнести к негативному акушерскому анамнезу: неоднократное самопроизвольное прерывание беременности, рождение мертвого ребенка, бесплодие на протяжении многих лет.
В результате тщательного обследования будет принято адекватное решение о способе безопасного родоразрешения.
Плюсы и минусы кесарева сечения
При абсолютных показаниях к оперативным родам сама возможность появления на свет малыша в условиях патологического состояния матери уже можно считать чудом медицины. Ведь при естественных родах он мог не появиться вовсе. Каждая женщина, планирующая стать матерью, хотела бы знать, какие могут быть плюсы и минусы при кесаревом сечении.
Преимущества операции
Для ребенка основной плюс состоит в отсутствии стресса, который он обязательно получит, если будет проходить по родовым путям.
Плюсы кесарева сечения для матери и ребенка:
- отсутствие гинекологических травм, разрывов влагалища или промежности, которые обычно сопровождают естественный процесс родов;
- возможность избежать обострения геморроя, которое неизбежно в результате потуг;
- женщине, которой было проведено кесарево сечение, вряд ли грозит опущение органов мочеполовой системы, как это может случиться после родов;
- ребенок не проходит через естественные родовые пути матери, а это значит, что он застрахован от удушья в результате обвития пуповиной или кислородного голодания;
- практически нулевые риски получения родовых травм младенцем;
- кесарево сечение длится не больше 40 минут, а роды могут затянуться на сутки;
- женщина не ощущает никакой боли в момент появления ребенка на свет;
- отсутствуют проблемы, связанные с половой жизнью в послеродовый период, раз нет травм и разрывов, значит, нет и дискомфорта.
Минусы кесарева сечения
Основные минусы оперативных родов:
Восстановительный период после операции намного дольше, чем после естественных родов, хотя это индивидуальный показатель. Все зависит от показаний к проведенной операции, возраста роженицы, исхода кесарева сечения и соблюдения женщиной всех необходимых рекомендаций.
Чем плохо кесарево сечение для женщин, так это возможным развитием эндометрита и нарушением сократительной способности матки. Эти патологии влекут за собой воспалительные процессы, чаще всего приобретающие хроническую форму.
Развитие спаечного процесса, который в дальнейшем может стать причиной образования опухолей и узловых миом на матке. А также развитие послеоперационной дискинезии кишечника.
Первые дни после операции сильно болит шов, женщине ставят обезболивающие препараты, на фоне этого может пропасть лактация или не появиться вовсе. Для женщины это нежелательный сценарий, в будущем может развиться опухоль в молочной железе.
Минус кесарева сечения для ребенка в том, что его не сразу приносят матери и прикладывают к груди. Его иммунная система еще не совершенна, а молоко матери обладает бактерицидным свойством.
Естественное снижение иммунитета женщин в результате оперативного вмешательства может стать причиной развития инфекционных заболеваний мочеполовой системы.
Нарушение кровообращения, которое неизбежно при любой полостной операции, может вызвать образование тромбов. Послеоперационный период требует постоянного контроля женского здоровья.
Не каждая женщина понимает, что беременность завершена, ребенок родился и требует внимания матери. Отсутствие естественного родового процесса может стать психологической травмой для молодой мамы.
Следующие роды, скорее всего, будут проведены оперативным путем. А беременеть можно не раньше чем через два года после кесарева сечения.
Можно сделать вывод, что при кесаревом сечении плюсы и минусы имеют индивидуальный характер, а также возможны равные риски, как для матери, так и для ребенка.
Бесспорный плюс для малыша в том, что для его здоровья, а тем более жизни, опасности кесарево сечение не представляет. Наоборот, младенец застрахован от получения родовых травм и развития детского церебрального паралича.
Больше всего рискует женщина, но это оправданная жертва ради того, чтобы познать радость материнства.
Рождение ребенка не всегда возможно естественным путем. Нередко акушеры прибегают к кесареву. Стоит отметить, что данный способ родоразрешения имеет положительные и отрицательные моменты. Рассмотрим подробнее кесарево сечение, плюсы и минусы такой операции, назовем показания к ее осуществлению.
Какие показания для кесарева сечения ?
Прежде чем подробно рассмотреть кесарево сечение, назвать плюсы и минусы, отметим что это оперативное вмешательство планируется заранее. Медики проводят подготовку беременной, настраивают на операцию. Необходимость ее проведения обуславливается состоянием, как самой беременной, так и плода. При этом принято выделять:
относительные показания — ситуации, при которых проведение хирургической процедуры снижает риск развития осложнений;
абсолютные показания — состояния, при которых операция становится единственным способом появления малыша на свет.
Так среди относительных показаний для проведения кесарева, акушеры выделяют:
- анатомически узкий таз 1 степени;
- масса плода больше 4 кг, когда предлежание головное, и свыше 3,6 кг — при тазовом;
- переношенная беременность;
- выраженное расширение вен влагалища и вульвы;
- пороки развития матки;
- слабая родовая деятельность;
- возраст больше 35 лет;
- гестоз;
- инфекции репродуктивной системы.
Абсолютные показания к кесареву сечению
В таких случаях операция становится жизненно необходимой — прохождение малыша по родовым путям имеет высокий риск его гибели. Среди состояний, которые имеют абсолютные показания к кесареву, выделяют:
- анатомическое сужение таза 3-4 степени;
- деформация тазовых костей опухолями, травмами;
- наличие опухолевидных образований большого размера (миома матки, опухоль яичников);
- полное или частичное предлежание плаценты;
- преждевременная отслойка нормально расположенной плаценты;
- острая гипоксия плода;
- угрожающее нарушение целостности детородного органа — разрыв матки;
- рубцовые изменения на матке;
- эклампсия;
- поперечное расположение плода в матке.
Экстренное кесарево сечение — показания
Рассказывая про кесарево сечение, плюсы и минусы операции, необходимо отметить, что порой решение о проведении его принимается незадолго до начала родоразрешения или в ходе начавшихся родов. Экстренное кесарево сечение помогает сохранить жизнь малышу, исключить осложнения родового процесса. Показаниями для его осуществления являются:
- Клинически узкий таз. При таком нарушении размеры таза не соответствует размерам малыша. Из-за этого он не может самостоятельно продвигаться по родовым путям.
- Преждевременное отхождение околоплодной жидкости, при котором стимуляция родовой деятельности препаратами не приносят результата.
- Отслоение плаценты. При таком нарушении младенец перестает получать кислород, все еще пребывая в утробе матери. Развивается гипоксия, которая может привести к летальному исходу.
- Маточное кровотечение. Нарушение, при котором прерывается связь детского места с маточной стенкой, что приводит к нарушению целостности сосудов.
- Разрыв матки.
- Косое или поперечное расположение ребенка в маточной полости.
- Выпадение петель пуповины или их близкое расположение к маточному зеву. В такой ситуации естественные роды чреваты тем, что плод, продвигаясь по родовым путям, может получить удушье.
Кесарево сечение без показаний
Многие будущие мамы, думая о том, как облегчить страдания и боль, что сопровождают роды, спрашивают врачей про кесарево без показаний. Стоит отметить, что подобная практика используется медиками редко.
Акушеры напоминают будущим мамам: кесарево сечение — это оперативное вмешательство, сопряженное со множеством последствий (аллергия на наркоз, высокий риск инфицирования послеоперационной раны).
Конечно, роды — естественный процесс, но подготовка к этому важному ответственному моменту необходима. Грамотная подготовка к родам предотвратит физический и эмоциональный стресс, снизит вероятность осложнений, ускорит процесс восстановления мамы после родов.
Что же должна включать в себя эта подготовка, на что ее стоит направлять?
- Знания.
Более всего нас пугает неизвестность. Изучение теоретических основ родов, подробное разъяснение, что и как будет происходить, врачебные ответы на вопросы помогут избавиться от этого страха. Такие занятия должен проводить врач акушер-гинеколог женской консультации, которому можно задать любые вопросы, поделиться тревогами, выяснить беспокоящие моменты.
- Психологическая подготовка.
Психопрофилактическая подготовка к родам проводится начиная с первого посещения беременной женщины женской консультации. Однако специальные занятия осуществляются с 30-недельного срока через каждые 10 дней формируется группа беременных, «Школа подготовки к родам» включает 5 занятий. Главная задача, которая решается при психопрофилактической подготовке, — это снятие чувства страха в родах, который снижает порог болевой чувствительности.
- Школа отцов.
Не только маме, но и папе нужна подготовка — папе пригодятся и навыки уходы за малышом, и массажные приемы, которыми он сможет помочь, присутствуя во время родов, и беседы с психологом.
- Навыки.
Сюда относятся упражнения на расслабление между схватками, дыхательные тренинги, которые позже снизят болевые ощущения в родах, облегчат потуги. Приемы массажа и самомассажа позволят вам помогать себе в начальном периоде родов. Кроме того, будущей маме полезно будет получить навыки ухода за новорожденным ребенком, узнать секреты грудного вскармливания.
- Поведение.
Кроме обезболивания родов на занятиях беременных женщин обучают правильному поведению во время родов (выполнение всех указаний медицинского персонала, умение тужиться, понимание необходимости осмотра родовых путей врачом после родов и др.). Это способствует нормальному течению и предупреждению осложнений родового акта. Санитарно-гигиеническое обучение, входящее в комплекс физиопрофилактической подготовки беременных женщин к родам, включает вопросы режима жизни, труда и отдыха, рационального питания, личной гигиены и использования природных факторов, благотворно действующих на организм.
- Гимнастика.
Физическая подготовка к родам начинается уже в ранние сроки и продолжается в течение всей беременности. Упражнения и комплексы, доступные и полезные беременным женщинам, есть в пилатесе, калланетике, йоге, аквааэробике. Соединяя их, опытный инструктор ЛФК получает прекрасную систему, помогающую улучшить настроение и самочувствие, справиться с болями в спине и суставах, оптимизировать обмен веществ, подготовить тело к родам и восстановить форму после родов. Утренней гимнастикой могут заниматься все здоровые женщины, однако во время беременности необходимо исключить прыжки, бег, поднятие тяжестей. Занятия должны быть посильными, направленными на укрепление мышц брюшного пресса и промежности, не вызывать перенапряжения, переутомления. Лучший вариант для проведения эффективных занятий по физической культуре — это обучение беременной женщины комплексу упражнений методистом или специально подготовленной акушеркой в женской консультации. Для проверки правильности выполнения упражнений необходимо 1 раз в 2-3 недели обратиться к методисту в женской консультации.
- Весьма полезны воздушные ванны и гидропроцедуры (души, влажные обтирания), являющиеся элементами физической культуры.
Систематические занятия физкультурой во время беременности способствуют более благоприятному течению родов, уменьшению разрывов промежности и значительному снижению осложнений в послеродовом периоде.
Обезболивание в родах – это комплекс медицинских манипуляций, которые позволяют устранить или уменьшить болевой синдром, снять эмоциональное напряжение у роженицы.
Виды и типы
Методы обезболивания родовой боли подразделяются на:
- медикаментозные, т.е. с применением лекарственных препаратов;
- немедикаментозные: психопрофилактика, массаж, релаксация, гидротерапия, свободное поведение в родах и другие.
К медикаментозным методам относятся:
- регионарная аналгезия (эпидуральная) – самый часто применяемый метод для обезболивания родов. Введение местных анестетиков осуществляется врачом – анестезиологом-реаниматологом в поясничную область спины пациентки, для поступления препарата в эпидуральное пространство. При этом блокируются только болевые сигналы в нижней части тела, двигательная способность сохраняется. Боль значительно уменьшается или полностью исчезает;
- внутримышечные или внутривенные инъекции наркотических или ненаркотических анальгетиков – используется крайне редко;
- местная инфильтрационная анестезия может быть применена для того, чтобы вызвать чувство онемения болезненного места промежности во время рождения ребенка или после родов. Но на протяжении родов неэффективна;
- ингаляция закисью азота: препарат вдыхается роженицей во время схватки. Эффективность не высока, применяется все реже и реже.
- общая (внутривенная) анестезия – используется в экстренных ситуациях во время родов и в послеродовом периоде. Приводит фактически к погружению роженицы в сон и полностью избавляет от чувствительности к боли.
При оперативном родоразрешении (кесарево сечение) используются как методики регионарной анестезии (спинальная, эпидуральная, спинально-эпидуральная), так и общая анестезия.
Риски
Современные принципы медикаментозного обезболивания позволяют избавить женщину от боли, при этом сохранить полный контроль над процессом родоразрешения, добиться минимального воздействия на плод и отсутствия серьезных побочных эффектов.
Партнёрские роды — это роды с помощником, когда помимо акушерки, врача и других сотрудников роддома вместе с роженицей в родильном зале присутствует близкий ей человек.
Чаще всего в роли такого помощника выступает отец ребёнка: мужчина помогает женщине в процессе родов и морально, и физически.
Присутствие партнёра в родах имеет как ряд положительных последствий, так и ряд негативных.
Плюсы партнёрских родов:
- показатели личностной тревожности у мужчин и женщин, рожающих вместе, значительно ниже, что положительно отражается на родах;
- участие в родах партнёра снижает частоту послеродовых осложнений у первородящих и у повторнородящих женщин в 4 раза;
- участие в родах партнёра стимулирует раннее пробуждение отцовской любви к ребёнку и к жене.
Минусы партнёрских родов:
- присутствие партнёра может стать помехой медицинскому персоналу;
- психологическое состояние партнёра — паника, напряжение — могут перетягивать внимание на себя;
- неадекватное поведение партнёра может усугубить эмоциональное состояние женщины и тормозить развитие процессов, мешать расслабиться.
Лактация – это образование молока в молочных железах и регулярное его выведение.
Обычно на становление лактации требуется от 1 до 4 месяцев. В это время настоятельно рекомендуется осуществлять ночные кормления. В период с 2 часов ночи до 8 утра идёт усиленная выработка гормона пролактина, поэтому в ночной период следует кормить ребёнка 2-3 раза. Полное отсутствие ночных кормлений способствует неуклонному снижению лактации вплоть до полного прекращения.
Каким бывает грудное молоко?
Незадолго до рождения ребёнка, в последние дни беременности, и первые два-три дня после родов из груди матери в малых количествах начинается выделяться молозиво. Молозиво – густая жидкость, окрашенная в желтый или серо-желтый цвет, с высоким содержанием белков , минеральных элементов, аскорбиновой кислоты, витаминов А, Е, D, группы В, но вот содержание жиров и сахара в нем низкое. Молозиво первых дней лактации характеризуется высокой калорийностью, при этом легко усваивается ребенком и помогает защитить и сформировать развивающуюся пищеварительную систему, тем самым заложить основу для развития здорового пищеварения в будущем.
На 4-й — 5-й день после родов у женщин вырабатывается переходное молоко, по сравнению с молозивом в нем больше жира и сахара, но меньше белков. На второй неделе после родов грудное молоко обретает постоянный состав, его называют зрелым.
Как происходит кормление?
Даже недоношенный ребёнок весом более 1200 грамм рождается со способностью совершать сосательные движения. Согласно новым перинатальным технологиям по поддержке грудного вскармливания, первый контакт матери и ребёнка должен длиться более 30 минут. Кормить надо в расслабленном состоянии, чтобы маме было максимально удобно, поэтому каждая женщина должна подобрать именно ей самую удобную и подходящую позу. И начинать кормление грудью нужно как можно раньше. Сразу после родов, если ребёнок хорошо себя чувствует, его кладут матери на живот и прикладывают к груди после обработки пуповинного остатка. Кормить ребёнка следует по требованию, предлагать грудь при первых признаках беспокойства малыша, не дожидаясь пока он заплачет. При кормлении грудью не рекомендуется допаивать младенца водой, так как грудное молоко на 80% состоит из воды, поэтому ребёнок, получающий его в достаточном количестве, по требованию, не будет страдать от обезвоживания.
Разница между «передним» и «задним» молоком
Большинство мам знают, что в начале кормления грудью малыш получает «переднее» молоко, содержащее мало жиров, а в конце кормления «заднее» молоко, богатое жирами.
На самом деле женская грудь вырабатывает только один вид молока с одинаковым количеством жиров. Но в процессе нахождения молока в груди оно расслаивается и жировые капельки (глобулы) оседают на стенках молочных протоков. Соответственно в самих протоках оказывается молочко, фактически не содержащее жира. Именно это молоко ребенок и получает в начале кормления. Но в процессе сосания груди поток молока постепенно отрывает жировые капельки от стенок протоков и жирность молока начинает увеличиваться. По окончанию кормления снова начинается процесс расслаивания молока и оседания жировых капелек.
- Гипертензивные расстройства у беременных. Преэклампсия. Эклампсия [Скачать оригинал]
- Памятка для родителей Суперсервис «Рождение ребенка» [Скачать оригинал]
- Советы кормящей женщине [Скачать оригинал]
- Профилактика коронавирусной инфекции у беременных [Скачать оригинал]
- Правила безопасной жизни новорожденного [Скачать оригинал]
- Как подготовиться к родам [Скачать оригинал]
- Гигиена беременной женщины [Скачать оригинал]
- Вакцинация во время беременности [Скачать оригинал]
- Профилактика аспирации у детей [Скачать оригинал]

